Principali patogeni antibiotico-resistenti divisi per numero di morti causate nel 2019 (Organizzazione Mondiale della Sanità, Nature).
Antibiotici: una guerra ancora in corso (parte 6)
La resistenza antibiotica è un fenomeno ormai largamente diffuso e in continua espansione, e può essere principalmente di due tipologie: innata oppure acquisita. La prima è presente nel batterio dalla sua nascita, mentre la seconda viene acquisita da un batterio durante la sua vita. Questa seconda possibilità è data dalla capacità che hanno i batteri di scambiare materiale genetico con altri batteri o di internalizzare del materiale genetico presente nell’ambiente.
Questi fenomeni sono molto complessi, ma possiamo semplificarli così: ciascun batterio possiede una grande molecola di DNA fissa, e un numero variabile di molecole di DNA più piccole separate dal resto. Il DNA contiene tutte le informazioni per la struttura e il metabolismo della cellula che si traducono in proteine con molte funzioni diverse; nel genoma ci possono essere quindi anche le informazioni per produrre delle proteine che degradano un antibiotico, o che impediscono a questo di entrare nella cellula e quindi di agire: queste proteine sono le responsabili della resistenza antibiotica.
Le informazioni per produrle si trovano solitamente in quei frammenti di DNA più piccoli e separati dal cromosoma principale (detti plasmidi) che possono essere scambiate tra batteri o perse all’esterno durante la morte e successivamente acquisita da altri batteri presenti nell’ambiente. Potremmo definirli degli upgrade per il batterio, infatti possono conferire le funzioni più svariate, non per forza la resistenza antibiotica.
Uno dei principali meccanismi di resistenza antibiotica consiste in una modifica della molecola target dell’antibiotico, in modo che questo non sia più in grado di riconoscerla e di bloccarne la funzione. Un secondo modo è l’inattivazione dell’antibiotico, ad esempio rompendone la struttura e quindi inattivandolo. Per disattivare il farmaco è anche possibile aggiungere dei pezzi o modificarne altri senza per forza degradarlo. Un altro meccanismo è quello di rendere la parete batterica impermeabile all’antibiotico o traspostarlo al di fuori della cellula tramite vere e proprie pompe molecolari sulla membrana che espellono l’antibiotico all’esterno, abbassandone la concentrazione a tal punto da renderlo innocuo. Infine, i batteri possono sviluppare nuovi processi per ricavare energia, alternativi ad una via bloccata da un farmaco e riuscendo quindi a sopravvivere.
La diffusione della resistenza da un agente patogeno all’altro, unita alla lentezza dello sviluppo di nuovi antibiotici, uccide circa 700.000 persone all’anno, con previsioni di crescita fino a 10 milioni all’anno a livello globale entro il 2050 se il problema non viene arginato.
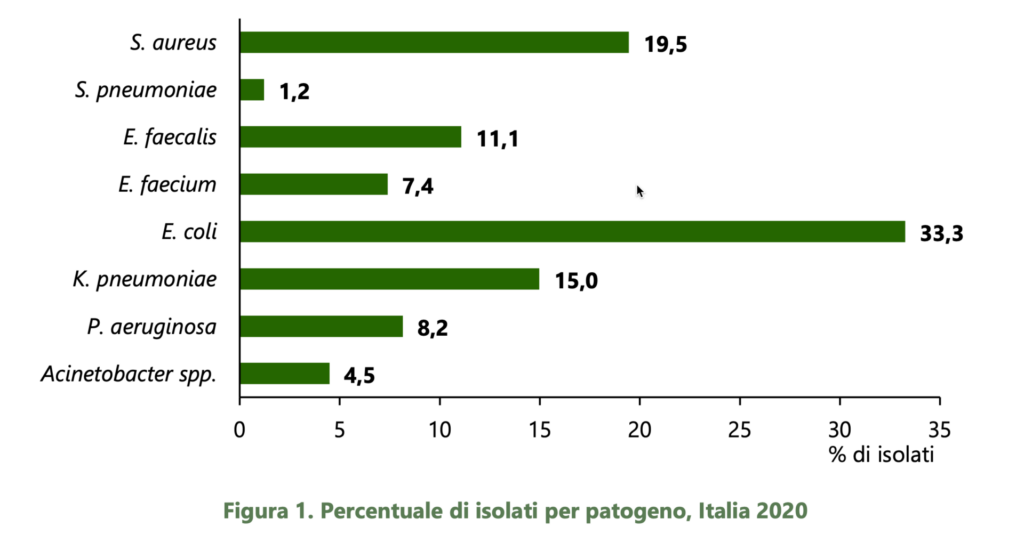
L’immagine di sotto mostra le principali specie responsabili delle morti per infezioni antibiotico-resistenti in Italia nel 2020.